乳がんの術前・術後薬物療法の概説
乳がんの周術期薬物療法についての概説
周術期薬物療法は、乳がん治療の重要な一環であり、手術の前後に薬物治療を行うことで、治療効果を最大限に高めることを目指しています。特に、術前療法(ネオアジュバント療法)と術後療法(アジュバント療法)の役割について、詳細に解説します。また、乳がんの治療における最新の進展や、個別化医療、免疫療法の展望についても触れます。
1. 乳がん治療の基本方針
乳がんは、女性において最も多く見られるがんの一つであり、早期発見と適切な治療によって生存率は高くなります。乳がんの治療方針は、腫瘍のステージや生物学的特徴、患者の全身状態に基づいて個別に決定されます。一般的な治療方法としては、手術、放射線療法、薬物療法が挙げられ、これらは単独または組み合わせて使用されます。
薬物療法は、主に化学療法、ホルモン療法、分子標的療法、そして近年では免疫療法が含まれます。この中で、周術期薬物療法は、手術の前後に薬物治療を行うことで腫瘍を縮小させ、術後の再発リスクを低減することを目的としています。
2. 周術期薬物療法の概念
乳がんにおける周術期薬物療法は、手術前に行う「ネオアジュバント療法」と手術後に行う「アジュバント療法」に分けられます。これらの治療は、乳がんのタイプや進行度に応じて選択されます。
2.1 ネオアジュバント療法(術前療法)
ネオアジュバント療法は、手術前に行う薬物療法であり、腫瘍を縮小させることを目的としています。これにより、腫瘍のサイズが縮小し、乳房温存手術が可能になることが多く、また、腫瘍の生物学的反応を確認することで、術後の治療計画をより適切に立てることができます。
2.2 アジュバント療法(術後療法)
アジュバント療法は、手術後に残存している可能性のある微小な転移を抑えるために行われます。これにより、乳がんの再発リスクを低減し、長期的な生存率を向上させることが目的です。
3. 乳がんの生物学的分類と薬物療法
乳がんの治療選択は、腫瘍の生物学的特徴に大きく依存します。乳がんは主に以下の三つのタイプに分類され、それぞれ異なる薬物療法が選択されます。
3.1 ホルモン受容体陽性乳がん(ER陽性、PR陽性)
ホルモン受容体(エストロゲン受容体[ER]、プロゲステロン受容体[PR])が陽性である乳がんは、ホルモンの影響を受けて増殖します。ホルモン療法が非常に有効であり、術前・術後の治療において使用されます。特に、ホルモン療法は再発予防に大きな効果を発揮します。
3.2 HER2陽性乳がん
HER2陽性乳がんは、HER2タンパクが過剰発現しているタイプの乳がんです。このタイプは、増殖が早く、進行が速いため、より積極的な治療が必要です。HER2を標的とした分子標的療法(トラスツズマブやペルツズマブなど)が非常に有効であり、術前・術後に使用されます。
3.3 トリプルネガティブ乳がん(ER陰性、PR陰性、HER2陰性)
トリプルネガティブ乳がんは、ホルモン受容体もHER2も陰性であるため、従来のホルモン療法や分子標的療法が効果を示しません。このため、化学療法が中心となります。最近では、免疫療法が一部のトリプルネガティブ乳がんに対して有効であることが示されています。
4. ネオアジュバント療法の詳細
4.1 ネオアジュバント療法の利点
ネオアジュバント療法の主な利点は、腫瘍の縮小によって手術がより容易になり、特に乳房温存手術が可能になるケースが増えることです。また、腫瘍の薬物反応を直接観察することができるため、治療が奏功しているかどうかを確認し、術後の治療計画を見直すことができます。
特に、HER2陽性やトリプルネガティブ乳がんなどの侵攻性の高いタイプでは、ネオアジュバント療法が奏功すると、患者の予後が大幅に改善されることが示されています。
4.2 使用される薬剤
ネオアジュバント療法で使用される薬剤は、乳がんのタイプによって異なりますが、一般的には以下のようなものがあります。
- 化学療法:アンスラサイクリン系薬剤(ドキソルビシン、エピルビシン)やタキサン系薬剤(パクリタキセル、ドセタキセル)が多く使用されます。
- 分子標的療法:HER2陽性乳がんには、トラスツズマブやペルツズマブが使用されます。これらはHER2タンパクを標的とし、腫瘍の成長を抑制します。
- 免疫療法:トリプルネガティブ乳がんに対しては、ペムブロリズマブ(免疫チェックポイント阻害薬)などが使用されることがあります。
5. アジュバント療法の詳細
5.1 アジュバント療法の目的
アジュバント療法の主な目的は、手術後に残存する可能性のある微小転移を除去し、再発リスクを低減することです。手術後に見つからない微小ながん細胞が体内に残っている場合、これらが将来的に再発の原因となることがあります。アジュバント療法を適切に行うことで、これらのリスクを低減し、患者の長期的な生存率を向上させます。
5.2 使用される薬剤
アジュバント療法に使用される薬剤は、ネオアジュバント療法と重なる部分がありますが、以下のようなものがあります。
- 化学療法:術前療法で使用されるアンスラサイクリン系薬剤やタキサン系薬剤が、術後にも使用されます。再発リスクが高い場合には、これらの薬剤の使用が推奨されます。
- ホルモン療法:ホルモン受容体陽性乳がんには、タモキシフェンやアロマターゼ阻害剤(レトロゾール、アナストロゾール)が使用されます。ホルモン療法は5年から10年にわたって継続されることが多く、再発リスクを大幅に低減する効果があります。
- 分子標的療法:HER2陽性乳がんには、トラスツズマブが標準治療として使用されます。1年間の治療が推奨されており、これにより再発リスクが大幅に減少します。
6. 免疫療法の役割
乳がん治療における免疫療法は、特にトリプルネガティブ乳がんに対して期待されています。ペムブロリズマブなどの免疫チェックポイント阻害薬は、がん細胞が免疫系から逃れるのを防ぎ、免疫システムががん細胞を攻撃する能力を高めます。
臨床試験では、ペムブロリズマブを化学療法と併用することで、トリプルネガティブ乳がんの治療効果が向上することが確認されており、これが標準治療の一部として導入されつつあります。
7. 副作用とその管理
周術期薬物療法には多くの利点がありますが、同時に副作用も存在します。副作用の管理は、患者の生活の質を保ちながら治療を継続する上で非常に重要です。
7.1 化学療法の副作用
化学療法の主な副作用には、以下のようなものがあります。
- 骨髄抑制:白血球、赤血球、血小板の減少が起こり、感染症リスクが高まります。定期的な血液検査によるモニタリングが必要です。
- 消化器症状:吐き気、嘔吐、下痢などが一般的です。これらの症状は、制吐薬や整腸薬で緩和されることが多いです。
- 脱毛:一時的な脱毛が発生しますが、治療終了後に毛髪は再生します。
7.2 ホルモン療法の副作用
ホルモン療法には、以下のような副作用が報告されています。
- ホットフラッシュ:タモキシフェンなどのホルモン療法によって、閉経に似た症状が現れることがあります。
- 関節痛:アロマターゼ阻害剤は関節痛を引き起こすことがあります。
- 骨密度の低下:長期間のホルモン療法によって骨密度が低下し、骨折のリスクが高まる可能性があります。
7.3 分子標的療法の副作用
HER2陽性乳がんに使用されるトラスツズマブなどの分子標的薬は、心臓への影響が懸念されています。これにより、心機能の低下が生じる可能性があるため、定期的な心機能検査が必要です。
8. 個別化医療と遺伝子プロファイリング
乳がん治療の進展に伴い、個別化医療がますます重要視されています。乳がん患者の遺伝子プロファイリングに基づいて、最適な治療法を選択することが可能になっています。これにより、治療効果の予測精度が向上し、不要な副作用を避けながら効果的な治療を行うことができます。
遺伝子解析に基づく乳がんのリスク評価や治療選択の最適化は、乳がん治療における重要なツールとなっており、今後も進展が期待されています。
9. まとめ
乳がんの周術期薬物療法は、術前療法と術後療法を組み合わせた包括的な治療アプローチであり、再発リスクを低減し、患者の予後を改善するために重要な役割を果たします。
以上、2024年10月作成

術前・術後薬物療法の概説、ならびに遺伝性乳がん卵巣がん症候群(HBOC)の予防医療について
術前・術後薬物療法の歴史
乳がんの術前・術後薬物療法の歴史は乳がんの進展、自然史に対する理解と密接に結びついている。乳房内で発生したがんが局所で増大し、リンパ管を経てリンパ節に順次転移を起こし、最後に血流に乗って全身転移をきたすというハルステッド理論に基づく乳がんの進展モデルからは拡大手術、放射線治療が重視されることになり、薬物療法は進行がんに対する症状緩和、延命を目的とした役割に留まる。一方で乳がんは初期の段階から全身に広がる性質を持ち、転移が成立するかどうかは腫瘍と宿主との様々な免疫も含めた複雑な力関係によって決まるという全身病的な進展モデルに従うなら、がんの初期段階から全身治療、即ち薬物療法が重要ということになる。

汐見坂(病院とジ・オークラの間の道路):松平大和守邸(川越藩上屋敷跡地、現在ジ・オークラの敷地)に因んで大和坂ともいわれた
乳がんの薬物療法は進行、再発乳がんに対する化学療法、ホルモン療法として1960年代に導入された。固形癌の中では比較的高い奏功率が得られ、様々な薬剤、投与方法の研究開発が進められ症状緩和や一定の延命効果が得られるようになった。1970年代に入ると再発予防、生存率の改善を目指して術後補助療法の試験が行われるようになった。無作為化臨床試験の結果、術後補助ホルモン療法ならびに補助化学療法は再発までの期間を遅らせるのみならず、再発抑制効果・生存率の改善効果を有することが明らかになった。
術前化学療法は当初、局所進行乳がんに対して手術を可能にする、いわゆる集学的治療の一環として行われたが、症例選択や薬剤レジメンの進歩により高い奏功率が得られるようになると、術前に投与することで術後療法より高い効果が表れるのではという期待がもたれた。しかしながら同一レジメンを術前後で比較したNSABP B-18試験の結果などから術前、術後療法の生存率に与える効果は同等であることが示され、術前化学療法は乳房温存療法を目的とした場合、あるいは薬物療法の早期効果判定を目的に行われるようになった。
補助薬物療法の適応拡大
ホルモン療法の効果についてはホルモン受容体が陽性であることの重要性が明らかにされ、明確な効果予測因子が比較的早期に得られた。一方で化学療法に関しては明確な適応に関する効果予測因子が得られず、また薬剤やレジメンに対する効果予測因子も明らかにできなかった。このため補助化学療法の開発は再発リスクを重視した適応の拡大という経過をとった。リンパ節陽性例を対象とした補助化学療法の臨床試験がまず実施され、その後リンパ節転移陰性のハイリスク例を対象とした臨床試験も実施され、これらの結果一定以上の再発のリスクを有する乳がんは化学療法の適応とされるようになった。薬物療法の臨床試験と同時期に行われた乳がん手術の無作為化臨床試験によって乳がんの縮小手術が従来の術式に比較して治療成績が劣らないことが証明され、乳がんの全身病説的な進展モデルが広く受け入れられるようになり、このことも後押しして術後化学療法が幅広く実施されるようになった。2000年頃、特に北米では閉経前で腫瘍径が1cm以上の乳がんは全例化学療法の適応とされるにいたった。
分子標的治療薬の登場
1990年代末に臨床導入されたモノクローナル抗体であるトラスツズマブは化学療法と併用することでHER2陽性乳がんに対して高い効果を示し、進行再発例に対し症状緩和効果、延命効果を有することが明らかになった。2005年には補助療法としての再発抑制効果が明確に示され、新たな時代に入った。術前投与も積極的に行われ化学療法との併用により特にHER2陽性、ホルモン受容体陰性例では50%以上の病理学的完全緩解(pCR)が得られることもわかり、HER2陽性乳がんに対する化学療法とトラスツズマブの併用療法は不可欠の治療法となり、乳がんは実臨床においてホルモン受容体、HER2という2つのバイオマーカーとそれぞれに対応した治療という明確な座標軸を得ることができた。
サブタイプ分類の導入
実臨床にトラスツズマブが導入されていった同時期に乳がんのサブタイプ分類の導入という大きな変化がみられた。その背景には、マイクロアレイによる網羅的遺伝子解析により乳がんが遺伝子レベルにおいて多様性に富んだ疾患群であることが分かってきたことがある。Perouらによって2000年に発表された乳がんのサブタイプ分類は当時のホルモン療法、化学療法、分子標的療法の進歩の方向性とも合致し、オリジナルの遺伝子解析を元にしたサブタイプ分類は日常の臨床病理的因子を用いた臨床版サブタイプ分類にアレンジされた上で急速に利用されるようになった1。2005年以降の乳がん治療はこのサブタイプ分類を基盤として、疾患に対する理解、薬物療法の適応に関して検討されるようになった2。
ルミナルタイプ乳がん
乳がんの約70%を占めるホルモン受容体陽性、HER2陰性乳がんはルミナルタイプと呼ばれ、薬物療法はホルモン療法に化学療法を上乗せするかどうかが、実際の課題となっている。ルミナルタイプ乳がんはよりがんの悪性度が高く、化学療法の効果が期待できるルミナルBタイプと、その対極にあって悪性度が低くホルモン療法の効果が高く化学療法の効果が低いルミナルAタイプに分類されるが、両者の区別は必ずしも明確ではなく実際のルミナルタイプ乳がんはこの両極の間のどこかに連続的に位置すると理解されている。Ki67や腫瘍のグレードなどの臨床病理学的諸因子を用いてこの両者が区別されるが、多遺伝子アッセイを用いた両者の分類、化学療法の適応決定がより有用とされている。ホルモン受容体、HER2についても陽性、陰性をめぐってそれぞれボーダーライン症例が存在しこの点での臨床的課題も決して少なくないが、化学療法をすべきかどうか、あるいは化学療法の効果があるかどうかをこのルミナルA,Bの違いと定義した場合でも両者の違いはあいまいで、ルミナルタイプの約半数はグレーゾーンと言っても過言ではない。この問題はホルモン療法や抗HER2療法と違って化学療法に明確な治療ターゲットがないことも原因であるが、多遺伝子アッセイであるOncotype DXを用いたTAILOR-X試験の結果によりリンパ節転移陰性例については化学療法の必要ない群がより明らかにされたが、わが国では未承認という問題が依然続いている。Oncotype DXによりリンパ節転移陽性例でも化学療法を不要とする群を同定できるかどうかについてはRxPONDER試験の結果が待たれている。
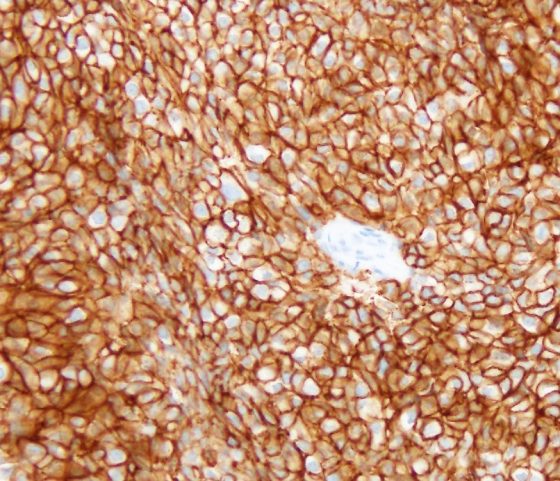
HER2 陽性乳がん ハーセプテスト(3+) 細胞膜が強く全周性に染色されている
HER2陽性乳がん
20年以上前にトラスツズマブが臨床導入されたことで、HER2陽性乳がん患者の予後は劇的に改善された。特に早期乳がんについては予後が大きく改善され、大部分の症例に対して化学療法と抗HER2療法の併用が実施されている。抗HER2療法を2剤用いる併用療法(dual-HER2 blockade)は、リンパ節転移陽性例の予後を改善することが示され、トラスツズマブとペルツズマブの併用療法が行われている。また術前化学療法において浸潤癌が遺残した場合はT-DM1を追加することの効果がKATHERINE試験で示され、海外では標準治療とみなされているが現時点では日本では保険適応となっていない(2020年7月)。一方治療のデ・エスカレーションも重要なテーマで、早期がんあるいは高齢者にはより副作用の少ないパクリタキセルとトラスツズマブの併用療法が用いられている。
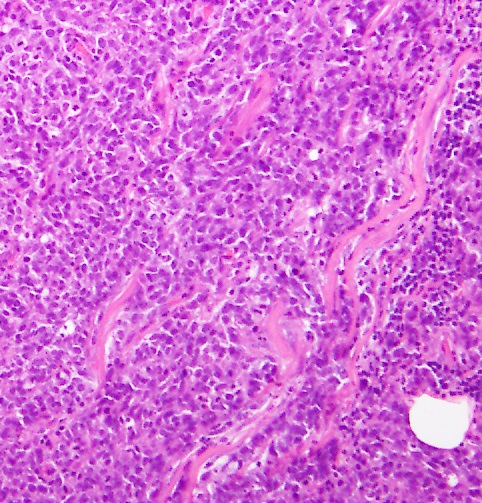
トリプルネガティブ乳がんの典型的所見(HE染色)核異型度3+ 組織異型度3+
トリプルネガティブ乳がん(TNBC)
乳がんの約10%〜15%を占めるTNBCは、依然として最も悪性度の高いサブタイプであり、一部の患者の早期の再発を特徴としている。ホルモン受容体陽性乳がんやHER2陽性の乳がんと異なり、明らかな標的治療がないため、TNBCはしばしば臨床的に治療が困難となる。 TNBCは細胞分裂が速く、ゲノムが不安定な高悪性度の腫瘍という特徴があり、化学療法のみの治療で、病理学的完全奏効(pCR)率が30%から40%に達する。しかしながらpCR率が高いにもかかわらず、TNBC患者の再発リスクは全体ではかなり高いという特徴を認めるた。DNA修復メカニズム、PI3K / mTOR阻害、アンドロゲン枯渇など、多くの分子経路が創薬に応用される可能性があるとして探究されている。最近、TNBC患者に2つの分子標的薬剤、即ちPARP阻害剤(オラパリブ)と免疫チェックポイント阻害剤(アテゾリズマブ)が利用可能になっているが、これらは現時点では進行再発例への適応にとどまっている。

霊南坂(嶺南和尚が慶長15年ここに庵(嶺南庵)を結んだことに由来:現在はアメリカ大使館とジ オークラの間の坂)
術前薬物療法
術前化学療法は元々切除不能の局所進行乳がんに対する治療として開発され、手術を可能にすることを目的に実施されてきた。その後、乳房温存療法を可能にするために実施されるようになり、ルミナル Aタイプ、閉経後では術前ホルモン療法も実施されるようになった。
現在の術前薬物療法の目的は、1)局所進行乳がんで直ちに手術で切除することが困難と考えられるケースを手術可能にする目的、あるいは腫瘍が大きいために乳房温存が難しい症例を乳房温存可能にすること、2)薬物療法の効果判定や、患者予後に関する情報を得る目的、3)臨床試験として、薬物の効果に関する情報を早期に評価し、薬物・レジメンの早期開発につなげる、の3点に集約されると思われる。ステージⅢの局所進行乳がんに対しては手術を容易にする目的から術前化学療法は標準的なアプローチ法と考えられており、ステージⅡに関しても、乳房温存を可能にするという目的があるならば術前化学療法は標準的なアプローチと位置付けられている。ルミナルAタイプの乳がんに乳房温存を目的に術前化学療法を用いることには疑問符が付けられており、一方で閉経後症例に対し乳房温存を目的に術前ホルモン療法を行うことは標準的なアプローチの一つと考えられている。
術前化学療法が特に重要視されているのは病理学的な治療効果判定が後の患者予後の代替エンドポイントになり得るかという点である。これまで行われた術前化学療法に関する臨床試験の結果、ホルモン受容体陰性乳がんに関しては病理学的効果、即ちpCRが長期予後の代替エンドポイントとなるという結論であった8。これを受けてアメリカFDAは新薬に関連して術前化学療法におけるpCRを代替エンドポイントとして認めるとの発表を2013年行っている。しかしながら抗HER2療法に関連して実施された術前療法であるNeoALLTO試験の結果、新規治療は有望とされたが、引き続き行われた大規模なALLTO試験の結果有効性は示されず、HER2陽性乳癌においても術前療法におけるpCRは術後補助療法の長期成績の代替エンドポイントには必ずしもならないことが示された9。この件に関しては術前療法と術後療法についての対象症例、レジメンの違い等がその理由として指摘されているが、長期かつ大規模な術後補助療法により効果を確認することが必須であることの認識を新たにさせた。
遺伝性乳がん卵巣がん症候群(HBOC)に対する予防医療について
2020年4月より、HBOCに対する予防医療(予防的切除手術)が保険適応になった。未発症部位の手術等の侵襲的な治療を保険で位置付けるのは、日本の医療界において初めてである。対象は、HBOCの症状である乳がんや卵巣・卵管がんを発症している患者で、対側乳房切除や卵巣・卵管切除を保険で認める。HBOCで多く見られるBRCA1/2遺伝子変異を検出するための遺伝子検査が保険適応とされたことと連動した動きである。HBOCは、予防的切除により生存割合が高く、診療ガイドラインでも推奨されている。実施できるのは遺伝子カウンセリング等が整い、適切な遺伝診療ができることを条件としており、当初は、がんゲノム医療中核、拠点、連携病院での実施が想定されている。日本乳癌学会より、『遺伝性乳がん卵巣がん症候群の保険診療に関する手引き』がホームページ上に公開されており、今後も順次更新されていく予定となっている。http://jbcs.gr.jp/member/wp-content/uploads/2016/06/bcde8174b665e011063d9f97a22cd19c.pdf 現時点では乳がん、卵巣がんを発症された方の遺伝子検査、予防医療のみを対象としており、未発症の方への対応はすべて自費になるなど制度としては十分とは言えない状況であり、またBRCA1、BRCA2のみを対象としており、他の遺伝性腫瘍が予想される場合の多遺伝子パネル検査への対応は保険適応とはされていないなどの今後対応すべき課題が多いのは事実である。

虎の門病院正面入口
おわりに
ホルモン受容体とHER2は乳がん治療における2つの主な分子標的であり、腫瘍のこれら分子マーカーの有無によって乳癌はサブタイプに分類され薬物療法が行われる。TNBCに対する新規薬物療法の開発とその効果予測因子の確立が今後特に求められている。
虎の門病院乳腺内分泌外科 川端英孝
